Бесспорно, инсульт сказывается на здоровье каждого человека по-разному. Некоторые могут восстановиться полностью, а деятельность других может остаться ограниченной, но в любом случае после перенесенного инсульта необходимо восстановление. Правильный подход к этой ситуации является залогом скорейшего выздоровления.
Во-первых, нужно подготовить человека, перенесшего инсульт к тому, что если движения при инсульте не восстановились, то придется учиться делать повседневную работу и адаптироваться к потере некоторых возможностей. Причем, терпение, помощь и настойчивость - лучшие в этом помощники . Со временем можно достигнуть отличных результатов, больной может не только снова научиться управлять своими движениями, но и достичь полной самостоятельности.
Теперь переходим непосредственно к разработке движений. Конечно, что-то делать больной может, но далеко не все необходимое. Начать следует с того, что посильные движения нужно делать как можно чаще . Например, больной может ходить, пусть даже помалу и медленно. Необходимо сделать его передвижения как можно более частыми, сначала с поддержкой, потом он должен начать опираться все меньше на своего помощника, в конечном итоге он начнет ходить самостоятельно. Сначала будут проявляться боли из-за скованности мышц, но делать это нужно! Лучше начинать с посильного количества шагов, например, пятидесяти, в день прибавлять по одному или по два, если ходить не получается, можно ползать по квартире, увеличивая расстояние с каждым днем. В обоих случаях, конечно, нужна физическая помощь и моральная поддержка.
Необходимо, чтобы больной был настроен очень решительно и тренировки происходили регулярно, как можно чаще.
Во время тренировок руки и ноги нужно рассматривать в совокупности, так как восстановление организма должно происходить в комплексе. Здесь важна комбинация различных упражнений для разных конечностей. Ошибочно считать, что сначала разрабатывается нога, а рукой можно заняться позже.
Стоит всегда помнить, что потеря даже нескольких дней во время реабилитации, возможно, обернется большими потерями в будущем. При развитии только ноги или руки, в результате может получиться искривление позвоночника.
После начального анализа возможных движений, специалисты дадут рекомендации по освоению дальнейших методик, после которых у больного получится сидеть, стоять. Далее понадобиться поддержка со стороны для передвижений. Нельзя забывать и о массаже .
Он играет очень большую роль в период восстановления. Длительность курса может колебаться от одного до трех месяцев, причем сеансы могут проводиться дома, с помощью сиделки или кого-то из родственников. Технику проведения массажа можно узнать у специалистов, но в любом случае он должен проводиться каждый день.
Помимо массажа, парализованные конечности нужно постоянно разминать и тренировать разными упражнениями, все это делается с помощником. Часто, при разминках появляется боль, но разминать мышцы все равно нужно, преодолевая ее. Спустя некоторое время боли исчезнут, значит, процесс восстановления идет нужным образом. Если боль не преодолевать, то конечности могут никогда не восстановиться.
Здесь также следует учитывать, что суставы больного очень слабы, поэтому легко можно получить растяжение связок. Во время разработки рук и ног, все нужно делать плавно, постепенно и аккуратно, чтобы избежать растяжения.
Восстановление деятельности всегда должно начинаться с активизации работы пальцев, так как они тесно связаны с работой мозга, они активизируют ее. Тренировка пальцев – залог восстановления функционирования нервных клеток в мозге.
Кроме вышесказанного, нужно провести курс лечения травами , которые также должен порекомендовать лечащий врач. Причем комплексное лечение разминками, массажем и травами, даст на много лучший результат, чем выбор одного из методов.
Для цитирования:
Широков Е.А. Инсульт и мышечный гипертонус // РМЖ. 2011. №15. С. 963
Острые нарушения мозгового кровообращения (ОНМК) составляют одну из наиболее актуальных проблем современной медицины. Число больных, перенесших инсульт, в РФ увеличивается и в настоящее время превышает 1 млн. человек . Наиболее значительные последствия сосудистых мозговых катастроф связаны с нарушениями движений. Парезы и параличи, нарушения координации движений требуют комплексных реабилитационных мероприятий, направленных на восстановление навыков самообслуживания и социальной адаптации. Восстановление утраченных двигательных функций происходит довольно активно в течение первых месяцев после мозгового удара, в дальнейшем темпы восстановления снижаются. Как правило, уже первые недели восстановительного периода характеризуются заметным уменьшением степени пареза, увеличением силы и объема движений. Однако в этот период у многих больных возникает другая проблема - нарушения мышечного тонуса. Нарас-тает спастичность (С), которая существенно ограничивает результаты реабилитации и нередко становится препятствием к восстановлению двигательной активности. Тонус повышается в разных мышцах в различной степени. Это приводит к тому, что рука приобретает устойчивое положение со сгибанием в локтевом суставе и лучезапястном суставе. Нога при центральных параличах, важным признаком которых является гипертонус, напротив, чаще всего оказывается разогнутой. Спастичность приводит не только к формированию устойчивых патологических поз, но и способствует патологическим изменениям в суставах. Как правило, больные страдают от артрозов и анкилозов, болей в суставах не меньше, чем от парезов.
Развитие С при повреждениях структур центральной нервной системы связывают со снижением тормозных влияний на спинальные мотонейроны . Сни-жение тормозных влияний на спинальные структуры объясняется комбинированным поражением пирамидных и экстрапирамидных путей головного мозга, при этом важную роль в развитии спастичности отводят повреждению кортико-ретикуло-спинального тракта . В условиях ослабления кортикоспинальных стимулов, как правило, можно наблюдать и дисфункцию экстрапирамидной системы. Одним из ведущих механизмов формирования С следует считать растормаживание тонического рефлекса растяжения. Возникающие при мышечной гипертонии вторичные изменения в мышцах, сухожилиях и суставах усиливают двигательные расстройства, в связи с этим сопротивление пассивному движению зависит не только от нарушений мышечного тонуса, но и от изменений мышц, в которых часто можно обнаружить признаки атрофии. Изолиро-ван-ное поражение пирамидного пути, как правило, не вызывает гипертонуса, а приводит лишь к парезу. Однако при ОНМК обычно возникает поражение не только пирамидного пути, но и других структур, таких как кортико-ретикуло-спинальный тракт, что и приводит к неизбежным нарушениям мышечного тонуса. Если постинсультный парез сохраняется в течение длительного времени (несколько месяцев и более), то могут возникнуть структурные изменения сегментарного аппарата спинного мозга (укорочение дендритов мотонейронов и коллатеральный спрутинг афферентных волокон, входящих в состав задних корешков), которые способствуют устойчивой перестройке двигательного стереотипа . Этому способствуют вторичные изменения в мышцах, сухожилиях и суставах, которые усиливают сопротивление, возникающее в мышце при ее растяжении . Знания о патогенезе тонических расстройств, возникающих в связи с ОНМК, необходимы для понимания механизмов действия лекарств, большинство из которых имеют так называемый центральный механизм действия.
Обнаружить первые признаки нарастающих мышечно-тонических расстройств удается уже в первые часы после инсульта. Нередко они характеризуются снижением мышечного тонуса. Однако через несколько дней спастичность становится заметной и нарастает вместе с восстановлением движений. Функци-ональ-ное состояние мускулатуры, мышечный тонус оцениваются при стандартном неврологическом осмотре больного, в процессе наблюдения за активными движениями, при пассивных изменениях положения в пространстве частей тела. Спастичность характеризуется повышением мышечного тонуса, препятствующим расширению объема движений. Каждый раз при выполнении простейших движений больному приходится преодолевать сопротивление напряженных мышц, что усугубляет картину пареза или паралича. Характерным клиническим признаком С является ее изменение в процессе исследования - тонус возрастает при пассивном растяжении мышцы, причем увеличение мышечного сопротивления напрямую зависит от скорости пассивного движения. Частым признаком, выявляющим дистонию, является неравномерность мышечного тонуса во время сгибания и разгибания конечности - феномен «складного ножа». Степень нарушений мышечного тонуса может существенно изменяться в течение дня, под влиянием внешних и внутренних факторов (погоды, эмоционального состояния больного, температуры окружающей среды). Для больных, перенесших инсульт, характерно изменение тонуса в зависимости от положения конечности, физической нагрузки, ее характера и интенсивности. Гипертонус может задержать восстановление после инсульта, поскольку при выраженных мышечных дистониях повседневная активность больного ограничивается пределами постели: при любых попытках перейти в вертикальное положение - стойкое напряжение мышц препятствует перемещению и заставляет больного вновь вернуться в горизонтальное положение. Возникают и другие осложнения постинсультного периода — ограничение подвижности в суставах, артроз-артриты и связанные с ними болевые синдромы. Мышечная дистония оказывает существенное влияние на статику позвоночника, что в некоторых случаях становится самостоятельной проблемой (люмбалгии, торакалгии, вертеброгенные радикулопатии). Один из наиболее важных вопросов, который приходится решать при ведении пациента с постинсультной спастичностью, сводится к следующему: ухудшает или нет высокий мышечный тонус функциональные возможности пациента? В целом функциональные возможности конечности у пациентов с постинсультным парезом конечности хуже при наличии выраженной спастичности, чем при ее легкой степени. Вместе с тем у части пациентов при выраженной степени пареза спастичность в мышцах ноги может облегчать стояние и ходьбу, а ее снижение привести к ухудшению двигательной функции и даже падениям . Перед тем как начать коррекцию гипертонуса, необходимо определить возможности лечения в данном конкретном случае (улучшение двигательных функций, уменьшение болезненных спазмов, облегчение ухода за пациентом и др.) и обсудить их с пациентом и (или) его родственниками. Возможности лечения во многом определяются сроками с момента заболевания и степенью пареза, наличием когнитивных расстройств . Чем меньше сроки с момента инсульта, вызвавшего спастический парез, тем более вероятно улучшение. При длительном сроке заболевания менее вероятно существенное улучшение двигательных функций, однако можно значительно облегчить уход за больным и снять дискомфорт, вызванный С. Чем меньше степень пареза в конечности, тем более вероятно, что лечение улучшит двигательные функции . Для клинической оценки мышечного тонуса и контроля эффективности лечения в практических целях используется модифицированная шкала Эшуорта (табл. 1).
Принципы коррекции спастичности в постинсультом периоде основаны на следующих положениях:
- патологически повышенный тонус мышц следует снижать во всех случаях для предупреждения необратимых изменений в мышцах и суставах и ускорения процесса реабилитации;
- лечение необходимо начинать как можно раньше, при появлении первых признаков С;
- длительность лечения определяется восстановлением двигательной активности больного.
Лекарственная терапия мышечных дистоний у больных, перенесших инсульт, основана на применении миорелаксантов. Перед назначением миорелаксантов необходимо установить, насколько повышение мышечного тонуса затрудняет движения. В некоторых случаях (особенно в раннем восстановительном периоде) гипертонус помогает больному сохранять опору на паретичную конечность - тогда назначение миорелаксантов может быть отсрочено. Однако эта особенность, как правило, требует внимания в течение короткого периода времени - во время первых попыток больного восстановить навыки ходьбы. В дальнейшем снижение мышечного тонуса играет более важную роль в программах комплексной реабилитации, поскольку позволяет расширить объем движений.
Чаще всего для лечения спастических синдромов используется толперизон. По своей химической структуре препарат близок к лидокаину. В основе действия лекарства — блокада полисинаптических спинномозговых рефлексов. Кроме того, препарат оказывает центральное холинолитическое действие, обладает спазмолитической и умеренной сосудорасширяющей активностью. Толперизон снижает повышенный мышечный тонус и ригидность мышц при спастических парезах, улучшает произвольные активные движения, нормализует периферическое кровообращение, обладает мембраностабилизирующим, местноанестезирующим действием. Его применение в адекватных дозах приводит к усилению местного кровообращения. Основным противопоказанием к применению является миастения и непереносимость лидокаина. Обычно начало лечения приходится на 2-3-ю неделю инсульта - период активизации больного. При появлении первых признаков спастичности назначают 50-100 мг препарата в сутки, что в большинстве случаев облегчает движения. В более поздние периоды заболевания, с формированием стойких спастических парезов, требуются и более высокие дозы миорелаксантов. В тяжелых случаях нарастающей спастичности используется внутримышечное введение препарата по 100 мг 2 раза в сутки. Таблетки по 50 и 150 мг позволяют действовать в широком диапазоне терапевтических доз для достижения необходимого эффекта. Сосудорасширяющее действие толперизона может оказаться полезным при выраженных атеросклеротических изменениях сосудов нижних конечностей. Пре-парат хорошо сочетается с нестероидными противовоспалительными средствами. Важно отметить, что препарат не вызывает общей мышечной слабости. Седатив-ным эффектом толперизон не обладает.
Для коррекции спастичности различного генеза используются и другие средства: тизанидин, баклофен, дантролен и бензодиазепины. Основанием для применения этих антиспастических средств (или миорелаксантов) служат результаты двойных слепых плаце-бо-контролируемых рандомизированных исследований, показавших безопасность и эффективность этих лекарственных средств . Анализ исследований, посвященных сравнению использования различных антиспастических средств при разнообразных неврологических заболеваниях, сопровождающихся спастичностью, показал, что тизанидин, баклофен и диазепам примерно в одинаковой степени способны уменьшить спастичность .
У пациентов, перенесших инсульт и имеющих локальную спастичность в паретичных мышцах, можно использовать ботулинический токсин типа А или ботулотоксин. Действие ботулинического токсина при внутримышечном введении вызвано блокированием нерв-но-мы-шечной передачи. Клинический эффект после инъекции ботулинического токсина отмечается спустя несколько дней и сохраняется в течение 2-6 месяцев, после чего может потребоваться повторная инъекция. Лучшие результаты отмечаются при использовании ботулинического токсина в ранние сроки (до года) с момента заболевания и при легкой степени пареза конечности. Применение ботулинического токсина может быть особенно эффективно в тех случаях, когда имеется деформация стопы, вызванная спастичностью задней группы мышц голени, или высокий тонус мышц сгибателей запястья и пальцев, ухудшающий двигательную функцию паретичной руки . Повторные инъекции ботулотоксина у части больных дают менее значительный эффект, что связывается с образованием антител к ботулотоксину и блокированием его действия. Ограничение широкого применения ботулинического токсина в клинической практике во многом вызвано высокой стоимостью препарата.
Лечение миорелаксантами начинают с минимальной дозы, затем ее медленно повышают для достижения эффекта. Антиспастические средства обычно не комбинируют.
Возможно и хирургическое пособие при постинсультной спастичности. Хирургические операции для уменьшения спастичности возможны на четырех уровнях - на головном мозге, спинном мозге, периферических нервах и мышцах . Хирургические операции на головном мозге включают электрокоагуляцию бледного шара, вентролатерального ядра таламуса или мозжечка и имплантацию стимулятора на поверхность мозжечка. На спинном мозге может быть проведено продольное рассечение конуса (продольная миелотомия) с целью разрыва рефлекторной дуги между передними и задними рогами спинного мозга. Опера-ция применяется при спастичности нижних конечностей, она технически сложна, связана с высоким риском осложнений, а поэтому используется редко. Зна-чи-тельная часть хирургических операций у пациентов со спастичностью различного генеза проводится на мышцах или их сухожилиях. При развитии контрактуры хирургическое вмешательство на мышцах или их сухожилиях нередко представляет единственный метод лечения спастичности.
Итак, лекарственная коррекция мышечных дистоний проводится в основном миорелаксантами, но в необходимых случаях для снижения мышечного тонуса возможно применение представителей других лекарственных групп, действующих на разные уровни патологического процесса. В каждом конкретном случае схема лечения и дозы лекарственных средств определяются индивидуально.
Необходимо отметить, что коррекция мышеч-но-тонических нарушений достигается комплексным лечением, которое включает правильно организованную и систематичную лечебную физкультуру, массаж, рефлексотерапию . Больным, перенесшим инсульт, обычно рекомендуются упражнения нескольких видов. Исполь-зу-ются так называемые общетонизирующие и дыхательные упражнения (способствующие улучшению общего состояния организма), упражнения для улучшения координации и равновесия, для восстановления силы парализованных мышц, а также приемы для уменьшения мышечного тонуса. Наряду с лечебными упражнениями используют также укладки или лечение положением, при котором больного специальным образом укладывают в постели так, чтобы создать наилучшие условия для восстановления функций его руки и ноги .
Литература
1. Гусев ЕИ. Проблема инсульта в России. Журнал неврологии и психиатрии им. С.С.Корсакова (ИНСУЛЬТ приложение к журналу).2003; 9: 3-7.
2. Парфенов В.А. Спастичность в кн.: Применение ботокса (токсина ботулизма типа А) в клинической практике: руководство для врачей. Под ред. О.Р. Орловой, Н.Н. Яхно. - М.: Каталог, 2001 - с. 108-123.
3. Formisano R., Pantano P., Buzzi M.G. et al. Late motor recovery is influenced by muscle tone changes after stroke // Arch Phys Med Rehabil. - 2005; 86: 308-11.
4. Широков Е.А. Сирдалуд в комплексной терапии хронических болевых синдромов//РМЖ, 2006; 4:240-242.
5. Coward D.M. Tizanidine: Neuropharmacology and mechanism of action. //Neurology. 1994;11 (9): S6-S11.
6. Хатчинсон Д.Р. Тизадинин с модифицированным высвобождением (обзор).//РМЖ, 2007;12: 1- 4.
7. Кадыков А.С. Реабилитация после инсульта. М.: Издательство «Миклош». - 176 с.
8. Gelber D. A., Good D. C., Dromerick A. et al. Open-Label Dose-Titration Safety and Efficacy Study of Tizanidine Hydrochloride in the Treatment of Spasticity Associated With Chronic Stroke // Stroke. 2001; 32: 2127-31.
9. Камчатнов П.Р. Спастичность — современные подходы к терапии. http://www.medlinks.ru/article.php?sid=20428
10. Bakheit A.M., Thilmann A.F., Ward A.B. et al. A randomized, double-blind, placebo-controlled, dose-ranging study to compare the efficacy and safety of three doses of botulinum toxin type A (Dysport) with placebo in upper limb spasticity after stroke // Stroke. 2000; 31: 2402-06.
11. Francisco G.F., Boake C. Improvement in walking speed in poststroke spastic hemiplegia after intrathecal baclofen therapy: a preliminary study // Arch Phys Med Rehabil. 2003; 84: 1194-9.
12. Ward A.B. A summary of spasticity management - a treatment algorithm // Eur. J. Neurol. 2002; 9(1): 48-52.
Спастичностью или спастикой называют двигательные нарушения, причиной которых является повышенный тонус мышц.
При нормальном состоянии мышечная ткань эластична и сгибание или разгибание конечностей происходит без всякого труда. Когда при сгибании и разгибании чувствуется сопротивление мышц, это говорит о повышении их тонуса.
По словам больных, при спастичности ощущается «жесткость» в мышцах.
Что происходит?
Внутренний механизм спастичности не изучен до конца, по мнению специалистов, это нарушение возникает в результате различных нарушений в структурах головного и спинного мозга.
Внешне спастика проявляется как повышение тонуса в мышечных тканях, который значительно увеличивается в процессе растяжения мышц.
Иными словами, спастика провоцирует мышечное сопротивление при пассивных движениях. Именно в начале движения сопротивление мышц сильнее всего, а когда скорость пассивных движений увеличивается, соответственно растет и сила сопротивления.
Мышечная спастика является причиной таких изменений мышц, сухожилий и суставов, как фиброз, атрофия или контрактура. Это приводит к усилению двигательных расстройств.
Комплекс причин
Основная причина возникновения спастичности заключается в дисбалансе сигналов, проходящих от головного и спинного мозга к мышцам.
Помимо этого, причинами могут быть:
- травмы спинного и ;
- перенесенные ;
- , сопровождаемые воспалительными процессами мозга ( , );
- (поражение, связанное с нехваткой кислорода);
- наличие .
Усугубляющие факторы
При наличии у больного спастики усугубить ситуацию могут следующие факторы:
- запор и кишечная инфекция;
- кожные инфекционные заболевания, которые сопровождаются воспалениями;
- инфекционные заболевания мочеполовой системы;
- одежда, стесняющая движения.
Независимо от того, какая степень тяжести заболевания, эти факторы могут привести к ухудшению состояния.
Спастичность и спазмы
Спастичности часто сопутствует наличие спазмов, которые проявляются в непроизвольном сокращении одной или группы мышц. В некоторых случаях спазмы сопровождаются болью, различной по интенсивности.
Возникновение спазмов может происходить как в результате воздействия какого-либо раздражителя, так и самостоятельно.
Спастичность может проявляться как в легкой, так и в тяжелой степени. В первом случае это состояние не является серьезной помехой для больного, и он в состоянии вести обычный образ жизни, тогда как при тяжелой форме человек вынужден передвигаться в коляске.
Следует отметить, что степени тяжести такого состояния, как спастика мышц, могут изменяться со временем.
Но бывают случаи положительного воздействия спастичности. Например, у больных с (слабостью) в ногах есть возможность стоять самостоятельно именно за счет мышечного спазма.
Типы и виды нарушения
По квалификации можно выделить три основных вида спастики:
- Флексорным типом называют повышенный тонус мышц-сгибателей при сгибании конечностей в суставах и их поднятии.
- Эскстенозный тип - это повышение тонуса мышц-разгибателей в процессе разгибания конечностей в суставах.
- К аддукторному типу относят повышение тонуса при перекресте в области голеней и смыкании колен.
Патогенез постинсультной спастичности
Часто спастика возникает у больных, перенесших . В таких случаях физиотерапевтическое воздействие малоэффективно, а наличие спазмов затрудняет восстановление пациента.
Мышцы пребывают в тонусе постоянно, в них начинают происходить патологические изменения, также страдают суставы и сухожилия. Помимо этого возникают контрактуры (деформации), значительно усугубляющие проблему.
Развитие спастики происходит не сразу, как правило, это происходит через 2-3 месяца после инсульта, однако первые признаки могут быть заметны специалисту значительно раньше.
Обычно поражаются плечи, локти, запястья и пальцы, а в нижней части тела страдают бедра, колени, лодыжки и пальцы ног. При этом в верхних конечностях спастика задевает мышцы-сгибатели, а в нижних-разгибатели.
При отсутствии необходимого лечения в течение нескольких лет появляются контрактуры в суставах и костях.
Патогенез спастики при рассеянном склерозе
Спастичность является сопутствующим явлением в большинстве случаев. Проявляется она как неожиданное сокращение группы мышц, возникающее самопроизвольно или в качестве реакции на раздражитель.
Степень тяжести мышечных спазмов у больных с рассеянным склерозом может быть разной, как легкая, так и тяжелая, проявляющаяся в виде сильных и продолжительных спазмов. Форма тяжести со временем может меняться.
При рассеянном склерозе спастичность возникает в мышцах конечностей, в редких случаях затрагивает мышцы спины.
Оценочные критерии
Тяжесть спастичности оценивается по баллам, наиболее распространена шкала Эшуорта. В соответствии с ней выделяют следующие степени нарушения:
- 0 - мышечный тонус в норме;
- 1 - тонус мышц повышен незначительно и проявляется в начальных стадиях напряжения с быстрым облегчением;
- 1а - незначительное повышение тонуса в мышцах, которое проявляется в меньшей части от общего количества пассивных движений;
- 2 - тонус повышен умеренно на протяжении всего пассивного движения, при этом оно осуществляется без затруднений;
- 3 - тонус повышен значительно, есть затруднения в процессе пассивных движений;
- 4 - часть конечности, пораженная , полностью не сгибается и не разгибается.

Симптоматика
К основным симптомам спастичности мышц можно отнести:
- повышенный тонус в мышцах;
- судороги и непроизвольные сокращения мышц;
- процесс деформации в костях и суставах;
- болевые ощущения;
- нарушения осанки;
- повышенная активность рефлексов;
- появление контрактур и спазмов.
Кроме перечисленного, у больных при резких движениях возникает острая боль в конечностях.
Диагностические мероприятия
 В процессе диагностики специалистом прежде всего изучается история болезни, а также и то, какие лекарственные препараты принимает пациент и страдает кто-либо из близких родственников больного неврологическими расстройствами.
В процессе диагностики специалистом прежде всего изучается история болезни, а также и то, какие лекарственные препараты принимает пациент и страдает кто-либо из близких родственников больного неврологическими расстройствами.
Спастичность диагностируется при помощи тестов, суть которых в оценке движений конечностей и мышечной активности при активных и пассивных движениях.
При осмотре пациента специалист определяет, есть ли сопротивление конечностей при пассивном сгибании и разгибании. Если сопротивление присутствует, это является признаком спастики, а повышенная легкость при движениях может быть признаком парезов.
Методы лечения в зависимости от причин
При правильном и своевременном лечении убрать спастику можно полностью. Цель лечения заключается в том, чтобы улучшить функциональные возможности конечностей и купировать болевые ощущения.
Методы лечения и препараты подбираются в зависимости от того, какова тяжесть заболевания, какими нарушениями оно было вызвано и как долго болеет пациент.
Лечение проводится по нескольким направлениям, а именно:
- медикаментозная терапия;
- физиотерапия;
- хирургическое вмешательство.
Рассмотрим каждый метод в подробностях.
Медикаментозное лечение
Как правило, назначается несколько препаратов, действие которых направлено на снятие болей и расслабление мышц. Лекарственная терапия проводится с использованием:
- Габалептина;
- Баклофена;
- Имидазолина;
- препаратов-бензодиазепинов.
Также используются анестетические препараты краткосрочного действия, например, Лидокаин или Новокаин.
Кроме этого могут быть назначены мышечные инъекции ботулинического токсина. Суть лечения заключается в том, чтобы прервать процесс нервной передачи, тем самым способствуя расслаблению мышц. Действие препарата долгосрочно и длиться несколько месяцев.
Ботулинический токсин показан в тех случаях, когда у больного, например, после инсульта, отсутствуют контрактуры в мышцах. Наиболее эффективен этот препарат в первый год болезни.
Физиотерапия
К методам физиотерапии относятся:
- электрофорез.
 Комплекс упражнений для каждого больного подбирается индивидуально, в зависимости от состояния. Следует отметить, что ЛФК эффективна при борьбе о спастичностью после инсульта.
Комплекс упражнений для каждого больного подбирается индивидуально, в зависимости от состояния. Следует отметить, что ЛФК эффективна при борьбе о спастичностью после инсульта.
Методы массажа также могут быть разными, в одних случаях необходим массаж в виде легких поглаживающих движений, другие случаи требуют активного разминания.
Иглотерапия при спастике оказывает по большей части общий эффект, воздействие этого метода на проблему не столь велико.
Электрофорез назначается с целью стимулирования мышц тепловым и электрическим воздействием.
Хирургическое вмешательство
Этот метод применяется в тяжелых случаях, например, если спастика препятствует ходьбе. Суть хирургического метода во введении Баклофена в спинномозговую жидкость или пресечении чувствительных нервных корешков.
При отсутствии своевременного лечения спастика пагубно влияет на состояние суставов и сухожилий, провоцируя атрофию и прочие патологические изменения, например, появление контрактур.
Вывод прост и сложен одновременно
Что касается прогноза, то он в каждом случае индивидуален. Исход зависит от того, насколько повышен мышечный тонус, какова степень  тяжести заболевания и прочих факторов.
тяжести заболевания и прочих факторов.
Спастика приводит к появлению контрактур, способных существенно осложнить процесс ухода за больным.
В качестве мер профилактики следует следить за правильным положением головы, рук и ног больного. Для этого могут применяться специальные приспособления, например, лангеты и ортезы.
Снять спастику после инсульта оказалось чрезвычайно трудно. Дело в возникающем противоречии. Мы упёрто восстанавливали силу и выносливость. Делали это с помощью специальных упражнений с высокой нагрузкой и кучей повторений.
Для лечения спастики это помеха и вред. При снятии спастики нужен расслабляющий массаж и легкие движения в упражнениях. Что бы продолжить восстановление после инсульта надо проводить взаимоисключающие занятия. Но мы придумали простое решение. Сделать две группы занятий.
Первая: для восстановления силы и выносливости. Вторая для лечения спастики, восстановления равновесия и координации. Решение оказалось очень правильным. Правда мы допёрли до него не сразу и некоторое время делали упражнения для снятия спастики вместе с упражнениями на силу и выносливость. Вовремя заметили, что от активных упражнений спастика усиливается.
Что из себя представляет спастика
Проявляется спастика в скованности. Невозможно сделать быстрое или резкое движение. Постоянно напряженные мышцы блокируют свободу
. Чувство словно ты сильно заржавевший Терминатор))).
Напряжение приводит к скорой утомляемости.
Восстановление после инсульта может быть фактически заблокировано спастикой. Трудно восстанавливать навыки, когда конечности словно связаны резинками и всегда находятся в напряженном, неестественном положении. Для снятия спастики после инсульта мы применяем элементарные упражнения. Главное делать их легко, без напряжения.
Спастика мышц — это непроизвольное их сокращение, судороги или спазм вследствие нарушения проводимости нервных импульсов после травмы спинного и головного мозга.
Чаще это состояние проявляется ночью, но так же может существенно затруднить жизнь днем.
Механизм образования спастичности
Основной причиной формирования судорог специалисты называют дисбаланс тормозного влияния двигательных элементов коры головного на клетки в структуре спинного мозга.
Закономерным итогом становится растормаживание тонического рефлекса – формируется мышечная спастика в пораженных травмой конечностях человека.
В нормальном состоянии человеку не приходиться задумываться об очередности производимых в мышцах явлениях: какие из них сначала требуется сократить, затем расслабить – наш мозг довел подобную деятельность до автоматизма.
После инсульта или травмы происходит гибель клеточных элементов, несущих ответственность за специальные тормозящие импульсы в двигательных нейронах головного и спинного мозга. Рефлекторная дуга: конечность – спинной мозг – головной мозг перестает быть единой системой – происходит нарушение координации.
Спазмы формируются далеко не сразу – на протяжении недель , и даже месяцев. Приводит к значительным вторичным изменениям в мышцах и суставах – усиливает отрицательное воздействие парезов на двигательную систему.
Степень выраженности спастики конечностей
Первые признаки начала формирования спастики мышц наблюдаются в первые же сутки после травмы, а в последующем имеют тенденцию к усилению.
Изменяться степень выраженности может под неблагоприятным воздействием негативных факторов, к примеру:
- при изменении эмоциональной настроенности – наличии у человека склонности к депрессивным состояниям;
- при изменении погодных условий – колебание параметров температуры либо освещенности;
- при чрезмерной физической перегрузке, вызванной ранней физической активностью пострадавшего, вопреки рекомендациям врача.
При усилении интенсивности нагрузки на мышечные волокна в конечностях, происходит затруднение их двигательной активности, наблюдаются симптомы болевых ощущений в них, различной степени выраженности.
По степени выраженности спастики различают следующие формы:

Спастика ног в легкой форме проявляется быстрой утомляемостью мышц голеней, ощущение «забитости мышц», от физической деятельности, ходить при этом легче становится на каблуке, затем становится затруднительно потянуть к себе пальцы ног и разогнуть ее в колене.
В тяжелой форме спазма: одна или две ноги фиксируются в согнутом в коленном или тазобедренном суставах, а стопа выворачивается внутрь или наружу. При хождении без специальной обуви или , могут возникнуть деформации или контрактуры.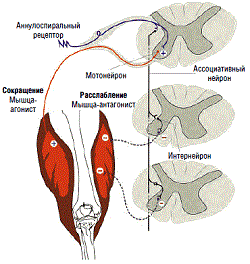
Проявление спастике рук в легкой форме: затруднено разгибание
пальцев и выпрямление руки в локтевом суставе, признаком тяжелой формы является согнутые в локтевом и плечевом суставах, кисть при этом сжата в кулак.
Если спастика присутствует долгое время без лечения, развивается контрактура, то есть сустав фиксируется не в физиологическом для организма состоянии.
В дальнейшем же, спазм будет иметь лишь отрицательное влияние на проведение восстановительных мероприятий. Помимо конечностей, будет ухудшать восстановление и в позвоночнике: повышение тонуса мышц вызывает болевые ощущения в спине – симптомы вертеброгенного радикулита.
Специалисты отмечают: чем раньше было начато адекватное лечение современными препаратами, а также, чем меньше выраженность спастики– тем лучше будет прогноз реабилитационных мероприятий.
Даже, если симптомы значительно выражены, а лечение судорог в силу определенных причин начались в более поздний временной промежуток – уменьшение спастики существенно улучшает общее самочувствие.
Как нужно лечить спастику разными методами
Наиболее важным требованием, предъявляемым к лечению, является его максимально возможная безболезненность, поскольку боль многократно усиливается спастикой.
Важным моментом является и контроль за деятельностью тазовых органов – предупреждение воспалительных проявлений в них, а также своевременно проводить мероприятия по предупреждению возникновения контрактур и .
 Комплекс современного лечения по избавлению от спастики:
Комплекс современного лечения по избавлению от спастики:
- лекарственная тактика (мидокалм, баклофен);
- методики;
- ортезирование;
- хирургическая коррекция.
Комплекс лечения подбирается только индивидуально, в прямой зависимости от локализации очага и степени выраженности спастики. Необходимо учитывать и технические возможности медицинского учреждения.
Спастика после инсульта или травмы головного мозга обязательно требует медикаментозного воздействия. Лечение должно проводиться поэтапно – с постепенным наращиванием лечебной дозы медикаментов, возможно заменой препарата.
 На сегодняшний день востребованы две подгруппы:
На сегодняшний день востребованы две подгруппы:
- Препараты с центральным механизмом воздействия на негативный очаг – торможение рефлекса.
- Препараты периферического воздействия – существенно снижают рефлекс растяжения на уровне элементов спинного мозга: миорелаксанты.
Как и у иных подгрупп даже самых современных препаратов, у вышеперечисленных имеют свои противопоказания, поэтому их назначением должен заниматься только высококвалифицированный специалист невролог.
Ортезирование и гипс
Лечение спастики длительной укладкой конечностей человека, в такое положение, когда мышцы оптимально растянуты, а тоническая рефлекторная активность уменьшена, именуется специалистами ортезированием. Оно способствует снижению гипертонуса в конечностях – патологические симптомы удается многократно уменьшить.
При выраженной спастике рекомендуется даже наложение специальной гипсовой лангеты либо шины – для предотвращения развития контрактуры. Именно шина фиксирует конечность в наиболее приемлемом положении — при котором мышечные волокна располагаются в растянутом положении.
Лечение ортезированием проводится от одного до двух часов, в прямой зависимости от ощущений человека – при усилении болевых ощущений, процедуру заканчивают.
Физиотерапия при скованности мышц
- локальное использование холода – способствует понижению чрезмерных рефлексов и максимальному увеличению объема движений, улучшению деятельности мышц;
- локальное использование тепла – отлично способствует временному понижению тонуса. осуществляется при помощи озокеритовых или парафиновых аппликаций, курс – не менее двадцати процедур;
- нервных окончаний – превосходная методика, позволяющая добиться максимального ответа в пораженных участках, продолжительность лечебного курса назначается специалистом.
ЛФК разработка
 Лечение с помощью упражнений, направленных на оптимальное расслабление волокон в мышцах – давно проверенный, успевший себя отлично зарекомендовать реабилитационный прием лечения спастики.
Лечение с помощью упражнений, направленных на оптимальное расслабление волокон в мышцах – давно проверенный, успевший себя отлично зарекомендовать реабилитационный прием лечения спастики.
Дозированное лечебное растягивание позволяет на пару часов понизить их тонус, максимально увеличить объем движений в пораженных конечностях.
Кинезиотерапевт знает, что снижение тонуса будет наблюдаться лишь определенное время а потому его необходимо эффективно использовать для проведения иных комплексных упражнений, которые были затруднены из-за спастики.
Хирургическое вмешательство определяется специалистом по строго индивидуальным показаниям, когда консервативные методики уже исчерпали себя, а выраженной положительной динамики не наблюдается.
Снять спастику задача важная. Она сильно мешает в повседневной жизни, отнимает силы и сковывает движения. Это мешает восстанавливать утраченные навыки и выносливость. Чтобы полноценно проводить восстановление после инсульта, нужно обязательно вылечить спастику. Мы это выполняем параллельно с остальными задачами.
При комплексном подходе и начале лечебных мероприятий на возможно более раннем этапе, медикаментозного лечения – нормализация мышечного тонуса способствует максимальному ускорению восстановления больного.
В лечении хорошо себя показали такие методы как, миостимуляция,ботокс, конечно лечебная гимнастика, медицинские препараты(мидокалм, баклофен) и щадящая хирургия.
Что такое, причины возникновения спастичности, недопущение и лечение обновлено: Ноябрь 21, 2017 автором: автор
Ранее это слово было мне незнакомо. Спастика напоминает скованность в сильно-сильно замерзших руках, когда есть желание пошевелить пальцами, а не получается. Плюс к этому их еще сводит и корёжит.
Когда началось моё восстановление после инсульта, такое состояние было фактически во всем теле. Особенно сильно в левой стороне. Я был почти полностью парализован, но не большие движения всё же выходило делать. Они получались, словно в сгущеном молоке. Туго, коряво и очень медленно. В руках, пальцах, постоянно присутствовало напряжение. Оно не проходило ни на минуту, даже в спокойном состоянии и не позволяло сделать нормальные движения. Руки непроизвольно принимали не естественное положение. Левая отводилась сама в сторону от тела. Правая сгибалась в локте и подтягивалась к груди. Я сильно уставал физически и морально от того, что не мог расслабиться. Только в положении лёжа было проще. Но стоило сесть, тут же мышцы тела и конечностей напрягались, как ненормальные. От излишнего напряжения я опять быстро уставал. Получалось просидеть одну-две минуты и силы заканчивались.
Спастика не давала возможности делать тонкие и точные движения. Например, если мне протягивали чашку с водой, не получалось ее взять. Не «попадал» в нее, промахивался. Когда чашку мне вкладывали в руку, то не мог её удержать и обхватить пальцами. Они не сжимались. При этом напряжение в руке было нереальное. Вся эта канитель дико выматывала. Снять спастику сразу во всех конечностях, задача не реальная. Уж больно она масштабная. И мы, как всегда разбили трудную задачу на простые фрагменты, которые стали выполнимыми. Решили разделить лечение спастики на куски:
СПАСТИКА РУК.
СПАСТИКА НОГ.
Стало проще. В процессе занятий я заметил, что уменьшение спастики в левой руке сопровождалось не большим облегчением в правой и в ногах. Связь не значительная, но заметная. Мы делали упражнения и массажи равномерно и для левых и для правых конечностей. Хотя спастика была значительно сильнее в левой части тела. Со временем всё сравнялось. Такой подход оказался правильным.
Снять спастику получилось комплексом из гимнастик и массажей.
КРАЙНЕ ВАЖНО!
Начать с минимальных движений.
Не давать больших нагрузок во время упражнений.
Делать минимальное количество повторений.
Не делать активный и сильный массаж. Только лёгкие прикосновения.
Не добавлять и не повышать тонус мышц.
Научиться расслаблять мышцы и снимать в них напряжение.
Не делать гимнастику для снятия спастики на усталости.
Заниматься только с утра.
Проводя восстановление после инсульта, я привык к тому, что простых задач не бывает. Но снятие спастики оказалось сверх трудной работой. Дело в противоречии выполняемых задач. После инсульта мне требовалось восстанавливать силу мышц всего тела. То есть много и упорно заниматься. Но при этом надо лечить спастику. А для этого нагрузки и тренировки выносливости, помеха. Получается первое исключает второе. Мы решили эту головоломку чередуя занятия. Один день: массаж + гимнастика для снятия спастики + упражнения для восстановления равновесия и координации. Для этого не требуется много сил, нагрузка не велика. На следующий день: силовые упражнения + на выносливость. И так по очереди.
В данный момент спастику удалось снять. Есть остатки, но они не мешают. В движения вернулась свобода и легкость. Ушло напряжение. Прошли боли и усталость в мышцах. Стал тратить меньше сил на движения. Это позволило плавно увеличить нагрузку на утренних зарядках.
Что бы восстановление после инсульта дало хорошие результаты, приходиться соблюдать такой режим. Постепенно я набираюсь сил и повышаю выносливость. Теперь могу проводить занятия в один день. С утра делаю зарядку с силовыми упражнениями. Во второй половине дня гимнастики и массажи для снятия спастики + упражнения для равновесия и координации. Пол дня, между занятиями, вполне хватает, для отдыха.
Упражнения для снятия спастики в:
СПАСТИКА РУК.